
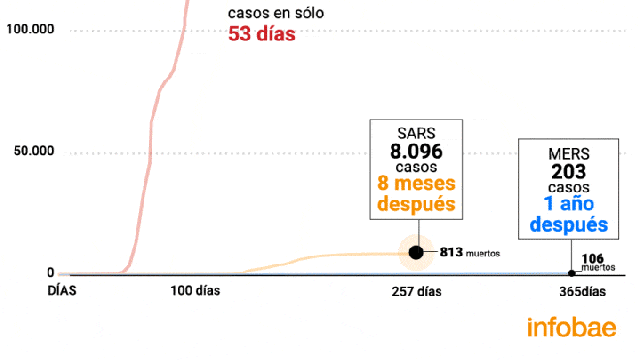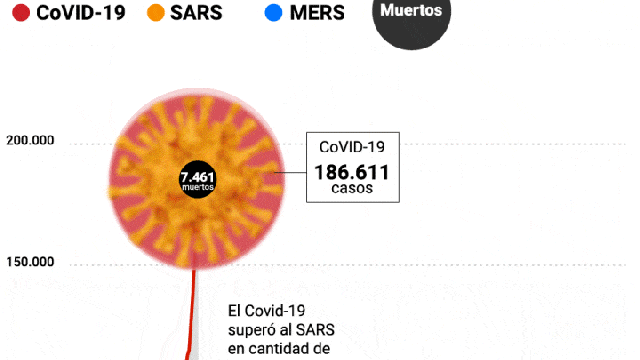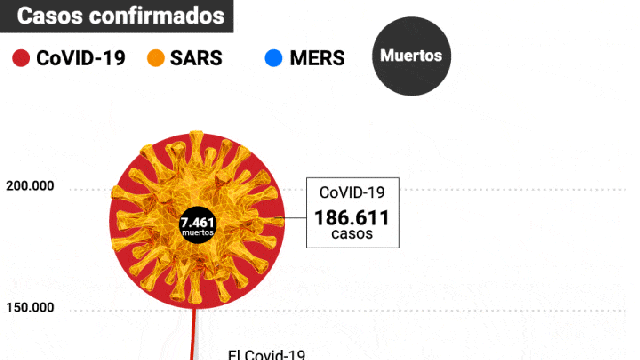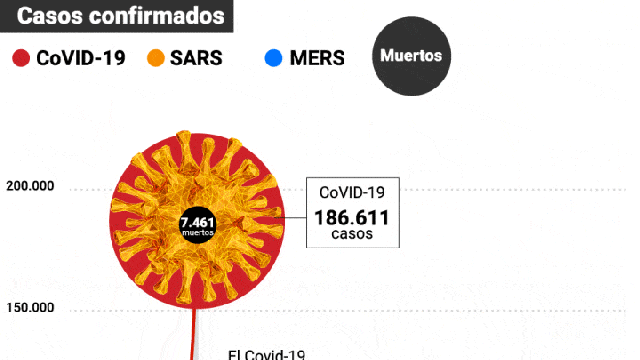
El síndrome respiratorio agudo grave (SARS) fue la primera epidemia global del siglo XXI: comenzó en noviembre de 2002 y un año más tarde casi nadie hablaba ya de ella. Había sido controlada en ocho meses, en los 26 países a los que llegó a afectar tras su surgimiento en China, y luego de causar 8.000 infecciones y 800 muertes. Muchos quedaron con la impresión de que el SARS, simplemente, se había desvanecido. Y ahora, ante la pandemia del COVID-19, se preguntan si acaso no podría suceder lo mismo.
Por infobae.com
No lo hace sólo gente ajena a la medicina: también reconocidos epidemiólogos como John Ioannidis, quien ha criticado las “contramedidas draconianas que se han adoptado en muchos lugares” por considerarlas excesivas “si la pandemia se disipa”.
Otros epidemiólogos salieron a refutar al controversial científico de la Universidad de Stanford que habló del “fiasco” del nuevo coronavirus. Marc Lipsitch, investigador de Harvard, subrayó: “Una pandemia como esta no se disipa por sí misma, como Ioannidis sugirió que era posible”. Y recordó que el SARS “fue forzado a someterse por intensas medidas de salud pública en muchos lugares”.
Entonces, con buena parte del mundo en distanciamiento social o cuarentena, ¿por qué no sucede lo mismo con el COVID-19?
“La transmisión se daba básicamente desde personas muy enfermas”, recordó el experto, en primer lugar. Y el síndrome respiratorio de Medio Oriente (MERS), que causó un brote de menor escala pero con una tasa de mortalidad extremadamente alta (35%), fue “una infección poco transmisible”, que tuvo su mayor incidencia “dentro de los hospitales, pero por lo demás era mucho menos contagiosa que el COVID-19”.
Con su perspectiva coincidieron médicos del Reino Unido y de Singapur que firmaron una columna conjunta en The Lancet: “¿Podemos contener el brote de COVID-19 con las mismas medidas que el SARS?”. Lo dudan, escribieron: “El COVID-19 difiere del SARS en cuanto al período de infección, la capacidad de transmisión, la gravedad clínica y el alcance de la propagación en la comunidad”. Sin embargo, no existe un Plan B: “Incluso si las medidas tradicionales de salud pública no son capaces de contener plenamente el brote de COVID-19, seguirán siendo eficaces para reducir la incidencia máxima y las muertes a nivel mundial”, destacaron.
El artículo de Annelies Wilder-Smith, Calvin J Chiew y Vernon J Lee señaló que hay “similitudes notables” entre los coronavirus del SARS y del COVID-19, comenzando por una identidad del 86% en sus genomas, pero en definitiva “serán las diferencias” las que determinarán el curso de los acontecimientos.

En primer lugar, “la trayectoria de la epidemia es visiblemente distinta”, escribieron. SARS estaba bajo control en julio de 2003, en cuestión de ocho meses, y aunque había casos en otros lugares del mundo, se concentraban en cinco: China, Taiwán, Hong Kong, Singapur y Canadá. En cambio, en sólo dos meses los casos de COVID-19 habían multiplicado por 10 el total de los de SARS, y siguieron en aumento. La pandemia, que también se originó en China, había cruzado entonces 46 fronteras, y siguió hasta los casi 130 actualmente.
Eso a pesar de que la secuencia y el diagnóstico del nuevo coronavirus se pudo hacer mucho más rápidamente, en sólo dos semanas. Y a pesar de que se establecieron restricciones a los viajes, cuando por el SARS sólo hubo recomendaciones.
El pico de la carga viral de SARS, que permitía el contagio, se presentaba entre los días 6 y 11 de la infección, cuando ya había síntomas evidentes: esa, creen, es una diferencia clave. Se podía identificar a los portadores del SARS-CoV y proceder a la cuarentena, el rastreo de sus contactos, el control de su hogar para evitar la propagación. Se los hospitalizó en instalaciones separadas (algunas construidas ad hoc) de los demás pacientes. Hubo cinco súper transmisores, pero de ellos tres no presentaron las manifestaciones típicas. China llegó a aislar Beijing y cerrar 3.500 lugares de reunión pública, además de escuelas y universidades. Singapur impuso mediciones de temperatura obligatoria y Canadá emitió órdenes de cuarentena para las personas que habían estado con alguien con SARS, entre otras medidas.

Es decir que, a falta de vacunas y tratamientos, funcionó el protocolo habitual para impedir la transmisión de enfermedades infecciosas: “Vigilancia de los síndromes, aislamiento rápido de los pacientes, aplicación estricta de la cuarentena de todos los contactos y, en algunas zonas, de la comunidad entera”, escribieron Wilder-Smith y sus colegas. “Al interrumpir toda transmisión entre humanos, el SARS fue efectivamente erradicado”.
Pero todo eso fue posible porque el virus sólo se contagiaba desde alguien que había desarrollado el síndrome respiratorio. No desde los portadores sin síntomas. Algo que parece ser el principal desafío en el caso del agente causante del COVID-19, el SARS-CoV-2.
“Una explicación podría ser que el periodo infeccioso es diferente”, detalló The Lancet. “El aislamiento fue eficaz para el SARS porque el pico de la efusión viral se produjo después de que los pacientes ya estaban bastante enfermos con síntomas respiratorios y podían ser fácilmente identificados”. No se conocen contagios desde pacientes asintomáticos de SARS. “En cambio, las pruebas preliminares de los casos de COVID-19 exportados sugieren que la transmisión durante la fase inicial de la enfermedad también parece contribuir a la transmisión general”.
Cuando un paciente se identifica porque llega a un hospital con síntomas, es “demasiado tarde” para evitar la propagación. Pero por ahora ningún país tiene kits suficientes para un análisis rutinario y sólo se hacen los exámenes a personas con tos, fiebre o dificultades para respirar.
Los científicos también consideraron que “la capacidad de transmisión del COVID-19 podría ser mayor que la del SARS”. No tomaron en cuenta solamente la velocidad de la diseminación del virus en general en el mundo: también midieron “las altas tasas de ataque” en el crucero Diamonde Princess: de 3.700 pasajeros y tripulantes, el SARS-CoV-2 infectó a más de 700. “Eso sugiere una transmisibilidad muy alta”.
También “el espectro clínico es distinto”: según un informe oficial chino del 18 de febrero, hasta el 81% de los pacientes tenían síntomas leves o intermedios, en lugar de neumonía. Eso no implica solamente que la tasa de mortalidad probablemente resulte menor al 10% del SARS (por ahora se estima entre 1% y 2%): también quiere decir que “como una enfermedad altamente transmisible, aun con una tasa de mortalidad menor, puede causar muchos más casos, y por eso finalmente más muertes que el SARS”.

Por último, destacaron, “la difusión en la comunidad es más importante”. Dado que los portadores asintomáticos o pre-sintomáticos no contagiaban, el primer lugar donde el SARS comenzó a expandirse fueron los hospitales a los que llegaban las personas con dificultades para respirar. Al contrario, “la transmisión generalizada en la comunidad ya es evidente para el COVID-19”. La consecuencia: “Habrá más contactos desconocidos que contactos conocidos en la comunidad, lo que significa que muchos contactos que posteriormente desarrollarán una infección no están en cuarentena y bajo la debida observación médica”.
Por eso, al analizar modelos que indicaban que podía albergar a cientos de miles de infectados que no sabían aún que lo estaban, o no lo sabrían nunca, pero contagiarían de todos modos, China decidió imponer “las más drásticas de todas las medidas clásicas de salud pública: confinamiento de a comunidad, distanciamiento social, uso de mascarillas y cierre del transporte público en Wuhan”, algo que luego extendió a más de 60 millones de personas en más de 20 ciudades. “Este abordaje es un esfuerzo gigantesco y sin precedentes que supera todos los realizados durante el SARS”.

En la Revista de Medicina de Nueva Inglaterra (NEJM), otros expertos de las universidades de California en Los Angeles y Princeton, y el Instituto Nacional de Salud (NIH) y el Centro para el Control y la Prevención de Enfermedades (CDC) de los Estados Unidos, agregaron un factor más del mayor poder de fuego del SARS-CoV-2 en comparación con su antecesor: este coronavirus se puede mantener hasta tres horas en el aire, cuatro en cobre, 24 en cartón y dos a tres días en plástico y acero, lo cual le facilita la llegada a un nuevo huésped: “La gente lo puede adquirir mediante el aire y luego de tocar objetos contaminados”.
En cambio, el virus del SARS “no tenía la aptitud de persistir entre la población humana”, recordó en Health Line Mark Schleiss, especialista de enfermedades infecciosas infantiles en la Universidad de Minnesota. Eso hizo que, con las medidas de salud pública, se lo pudiera contener y luego se extinguiera. “Este no parece ser el caso del virus del COVID-19, que parece poder diseminarse y desarrollarse en el cuerpo humano”.
“Realmente necesitamos una vacuna”, agregó. “Realmente”. Hasta entonces, el distanciamiento social y la cuarentena son las medidas que permitirán reducir el número de casos y permitir que los sistemas de salud no colapsen y mantengan la capacidad de tratar a los pacientes, concluyó.

